청와대 국민청원 게시판에 올라온 ‘낙태죄 폐지와 자연유산 유도약(미프진) 도입’을 위한 청원에 참여한 사람이 23만 명을 넘기면서, 청와대에서는 지난해 11월 26일 ‘친절한 청와대, 낙태죄 폐지 청원에 답하다’를 발표하였다. 청와대는 ‘낙태죄’가 처벌강화 위주 정책이고, 국가와 남성의 책임을 전혀 묻지 않으며, 현실에서 벌어지고 있는 임신중절의 문제를 해결하고 있지 못하다고 인정하였고, 실태조사와 의견수렴을 진행하겠다고 답변했다. 하지만 핵심요구인 ‘낙태죄 폐지’ 여부에 대해서는 사실상 입장을 밝히지 않았으며, 유산유도약에 대해서는 일언반구 언급도 없었다.
반면 백래쉬는 거세다. 낙태반대운동연합은 미프진이 위험하다며 도입에 반대하는 성명을 발표했다. 대한산부인과의사회는 낙태 금지 관련 법 개정에는 찬성하지만, 미프진 도입에는 신중히 해야 한다고 주장했다. 각종 언론은 ‘불법 낙태약 유통’을 헤드라인으로 음성적인 거래 실태를 보도하며, 불법유통의 위험성과 약의 안전성을 혼동해서 다루었다. 이 글에서는 ‘낙태약’으로 알려진 유산유도약1)인 미페프리스톤의 효능과 안전성에 대한 축적된 과학적 근거, 해외의 사용례들을 돌아봄으로써 한국 맥락에서의 수용 방향에 대해 논의하고자 한다.
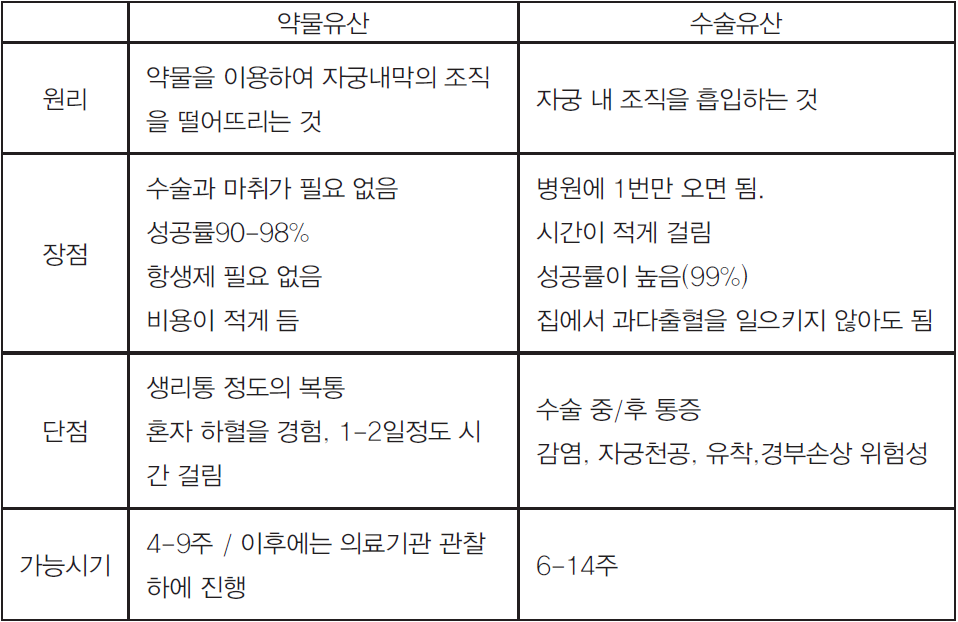
1. 약물유산의 개요
약물(인공)유산(medical abortion)이란 수술유산(surgical abortion)과 달리, 약제를 투약함으로써 유산을 유도하는 방법을 일컫는다. 임신을 유지하기 위해서는 프로제스테론이라는 호르몬이 필요한데, 미페프리스톤이라는 약물은 우리 몸에서 나오는 프로제스테론을 억제하여 임신을 유지할 수 없게 한다.(이 미페프리스톤이 ‘RU486′, ‘미프진’ ‘미페프렉스’ 등으로 알려진 약이다.) 이로부터 24시간~48시간 이후 자궁을 강하게 수축시키는 미소프로스톨을 복용하게 되면 임신산물이 배출되어 유산이 유도된다. 1973년에는 미소프로스톨, 그리고 1988년에는 미페프리스톤이 개발된 이후, 이들 약물의 안전성과 효과성이 확립되면서 점점 그 비중이 커지고 있으며 마취가 필요 없다는 장점으로 인하여 낙후된 의료환경을 지닌 곳이나 개도국 등에서는 2005년 필수의약품 목록에 등재되기까지 하였다. 성공률은 8주 이내의 경우 98~100%, 8주~9주 사이에는 96~100%, 9~10주 사이에는 93~100%에 달한다.2)
자궁외임신인 경우, 만성 부신기능저하증, 약물에의 과민반응이 있는 경우, 조절되지 않는 심한 천식, 심한 심/간/신기능부전, 포르피리아, 만성 항응고제나 스테로이드제제 복용자인 경우에는 사용할 수 없다.
두 번째 미소프로스톨 복용 후 1~4시간 이내 복통이 시작된다. 평균적으로 5시간, 길게는 24시간까지 복통과 출혈이 일어난다. 생리량과 생리통이 굉장히 많은 상황과 비교할 수 있다. 임신산물이 다 배출된 후에는 출혈이 멈추고, 1~2일가량 복통이 조금 더 지속될 수 있으며, 그 이후에도 9~16일 정도는 묻어나는 정도의 출혈이 있을 수 있다. 그 외에도 설사, 어지러움, 구역감, 열이 날 수 있다. 1~2%는 과다출혈이나 불완전유산으로 추가수술이 필요할 수도 있고, 드물게 골반염이 있었던 경우에는 패혈증으로 진행될 수도 있기 때문에 하루 이상 지속되는 고열이나, 2시간 이상 지속적인 과다출혈이 있는 경우에는 병원을 찾아가 확인이 필요하다. 미국에서 2000~2011년간 이 약을 처방받아 복용한 152만 명 중 패혈증으로 사망한 케이스는 8건이었다.3)
특별한 합병증이 없다면, 4~8주 사이 월경이 재개된다. 완전히 유산이 유도되었는지 확실하지 않거나 확인을 원한다면 약 복용 후 수일 후 초음파검사로 확인하거나, 3주 이후에 자가 소변임신테스트를 시행해 보면 된다. 유산의 순간으로부터 새로운 월경주기가 시작되며 배란도 재개되므로, 생리를 확인할 때 까지는 반드시 피임이 필요하다.
2. 임상지침과 안전성
WHO 발간자료와 산부인과학 매뉴얼에는 안전한 인공유산에 대한 분명한 임상지침(clinical guideline)이 존재한다. 전 기간 동안 약물유산이 가능하고, 수술방법으로는 6~14주4)에는 흡입술이, 12주 이후부터는 D&E가 권고된다.
[표 1] 안전한 인공유산을 위한 WHO 가이드라인5)
의학적인 결정이 꼭 필요한 조건들이 아니라면 어떤 방법을 선택할지는 전적으로 당사자의 선호에 달려있다. 약물유산을 선택하는 여성들은, 그것이 더 이른 주수에 이루어지고, 자연유산과 비슷한 방식이고, 몸에 좀 덜 침습적이라고 느끼고, 병원이 아니라 집이나 본인이 편하게 느끼는 장소에서 시행할 수 있기 때문이라는 이유로 약물유산을 결정한다.6)7)
[표 2] 1분기 임신중절 환자용 설명서
약물유산이든 수술유산이든 응급실 방문이 필요할 정도의 합병증의 발생 비율은 1% 미만이다.8) 2000~2009년 사이 미국의 유산 관련 사망률은 10만 건당 0.7건이었다. 같은 기간 미용성형수술의 사망률 0.8~1.7, 치과치료의 사망률 0~1.7, 마라톤을 달리다 사망할 확률 0.6~1.2와 비교하더라도 이 수치가 극단적인 위험을 말하는 수치는 아니라는 것을 알 수 있다.9) 8주 이내의 이른 주수에 시행되는 약물유산의 경우에는 그 안전성이 훨씬 높아진다. 지난 16년간 미국의 미페프리스톤 관련 합병증 발생비율은 0.05%, 사망률은 10만 명당 0.6건이었다. 같은 기간 출산관련 모성사망률은 10만 명당 9건이었다.10)
심각한 합병증이 생기는 경우만 아니라면, 자연유산 및 인공유산은 미래의 임신이나 전반적인 건강상태에 위험을 가하지 않는다. 유산을 하는 것은 유방암 위험성을 높이지도, 미래의 가임력을 떨어뜨리지도 않는다. 인공유산 후 장기적인 정신적인 문제는 굉장히 적고, 출산 후 산후우울증이나 산후정신병만큼이나 드물다. 건강영향 때문에 인공유산을 받아야 했던 여성들, 유산과정에서 정서적, 사회적 지지를 받지 못한 여성들, 과거에 정신과적 병력이 있었던 여성들이 좀 더 정신적 후유증에 취약하다고 되어 있으나, 대부분의 여성들은 안도감을 느낀다.
3. 해외의 사용례
1) 도입: 개발국 프랑스에서 세계로
미페프리스톤의 개발과 시장화는 의학적이기보다는 정치적인 경로를 걸어왔다. 처음 이 약물을 개발한 프랑스의 제약회사 Roussel Uclaf 의 이름을 달고 연구되던 RU-486은 시장에 출시되기 전부터 논란을 불러 일으켰다. 1988년 9월 6년간의 임상시험 끝에 이 약이 미페프리스톤이라는 성분명으로 프랑스에서 임신중절용 약물로 승인되자 거센 임신중지반대 시위 및 대중의 우려들이 속속 대두된다. 결국 1988년 10월 Roussel Uclaf의 이사진들은 시장 철수를 결정하지만, 프랑스정 부와 보건국에서 공중보건을 위하여 약물을 계속 생산해 줄 것을 요구한다. 프랑스 보건부장관 Claude Évin은 “나는 임신중지 논쟁이 여성에게서 의학진보의 결과물을 빼앗아가는 것을 허용하지 않겠다. 지금부터 미페프리스톤은 단지 제약회사의 상품이 아니라 여성을 위한 도덕적인 상품moral property of women 임을 프랑스 정부가 보장할 것이다”라고 말했다. 결국 미페프리스톤은 1990년 2월부터 미프진(Mifegyne)이라는 상품명으로 병원에서 판매되기 시작한다. 프랑스는 전체 인공유산 중 약물유산이 차지하는 비중이 1996년 18%, 2003년 38%, 2016년 64%까지 늘어났다.11)
미프진은 곧 1991년 7월부터 영국에서, 1992년 9월부터 스웨덴에서 승인받았고, 2000년 9월부터는 미국 Danco 제약에서 미페프렉스(Mifeprex)라는 상품명으로 승인을 받았다. 미국 이외의 지역에서는 Roussel Uclaf로부터 판권을 넘겨받은 Exelgyn 제약이 계속 미프진을 생산중이며, 현재까지 중국(1988), 프랑스(1989), 영국(1991), 스웨덴 (1992), 오스트리아, 벨기에, 덴마크, 핀란드, 독일, 그리스, 룩셈부르크, 네덜란드, 스페인, 스위스, 이스라엘, 러시아(1999). 노르웨이, 대만, 푸에르토리코, 튀니지, 미국(2000). 뉴질랜드, 남아공, 우크라이나(2001), 벨라루스, 조지아, 인도, 라트비아, 세르비아, 베트남(2002), 에스토니아 (2003), 몰도바, 구아냐 (2004), 알바니아, 헝가리, 몽고, 우즈베키스탄(2005), 카자흐스탄(2006), 아르메니아, 키르기스스탄, 포르투갈, 타지키스탄(2007), 루마니아, 네팔(2008), 이탈리아, 캄보디아(2009), 잠비아(2010), 가나, 멕시코, 모잠비크(2011), 호주, 방글라데시, 에티오피아, 케냐(2012), 아제르바이잔, 불가리아, 체코, 슬로베니아, 우간다, 우루과이(2013), 태국(2014),캐나다(2015), 콜롬비아, 베냉, 나이지리아, 토고(2017) 등 66개국에서 승인 후 판매중이다.12) 유럽의 경우, 임신중지가 고도로 제한된 아일랜드와 폴란드를 제외한 모든 나라가 미프진을 허가하였다. 이 두 개국은 지속적으로 EU의 권고를 받고 있다.
세계 최초로 임신중절약물이 허가된 곳은 사실 개발국인 프랑스가 아니라 중국이다. 임상시험은 1995년부터 진행되었고, 1988년 10월 중국이 세계최초로 미페프리스톤을 허가했지만, 자국에서도 아직 승인 받기 전이라 Roussel Uclaf 사에서 공급을 거절하였다. 이에 1992년 중국정부는 자체제약회사를 설립하고 복제약을 직접 생산하기 시작했다. 2000년대 이후로 의사의 수가 많아짐에 따라 수술과 약의 비용이 비슷해지면서 현재는 지역에 따라 수술적/약물적 방법의 활용율이 다른 편이다.
뉴질랜드의 사례는 아주 고무적이다. 1998년 7월, 5명의 프로초이스 의사들이 직접 Istar라는 비영리 수입회사를 만들어서 MedSafe(뉴질랜드 식약청)에 미페프리스톤의 수입/판매 허가를 신청하였다. 이는 2001년 8월 승인을 받게 되었고, 2001년 10월부터 처음 사용되게 된다.
2) 사용의 확대
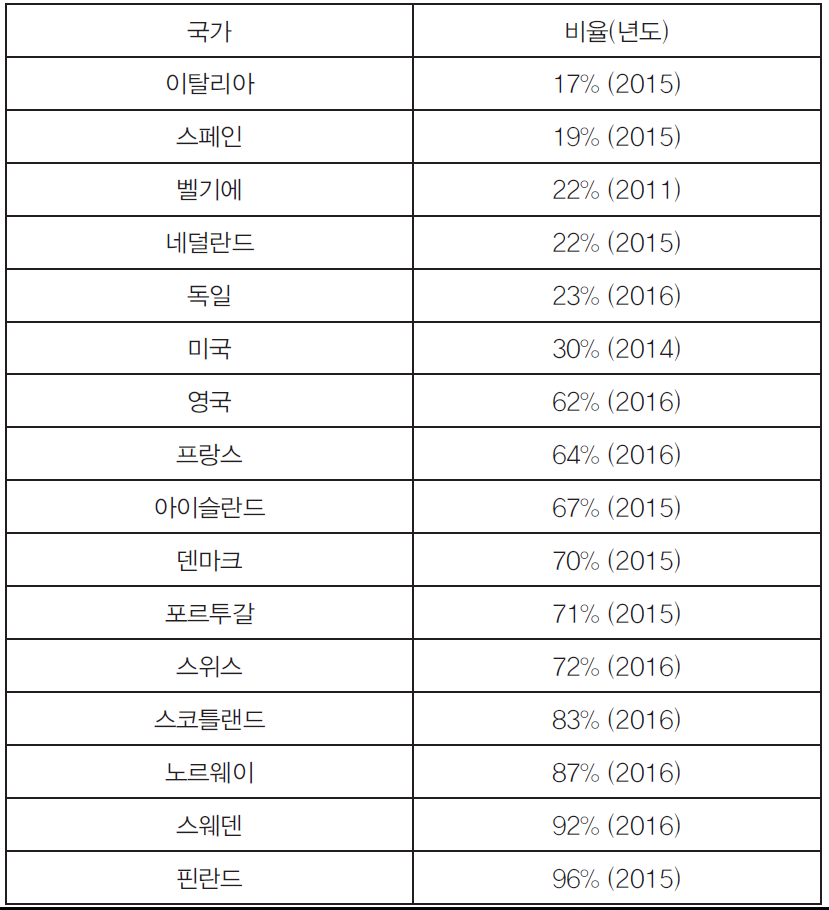
[표 3] 전체 인공유산 중 약물유산이 차지하는 비중13)
앞서 WHO 임상가이드라인을 소개하였지만, 완전히 이를 현실에 적용 시킬 수 있는 것은 아니다. 각 나라별로 낙태법과 의료법의 차이가 있고, 유산유도약 도입여부가 차이가 있으며, 유산유도약이 식약처에 등록되어있는지, 식약처에서 약물사용을 몇 주까지 허가하는지 등에 따라 각 나라의 사용 실태는 달라지게 된다. 표에서도 볼 수 있듯이, 스페인과 핀란드는 똑같이 1999년도에 미페프리스톤을 도입하였지만 현재 그 사용 비중이 19%와 96%로 극명하게 차이가 난다. 하지만 공통적인 것은 일단 도입 되면 그 사용량은 점차 많아지고, 접근성은 점차 높아진다는 것이다. 여기에는 축적된 안전성과 효과성에 관련된 데이터들이 정책결정과정에 근거로 작용한다. 최근 1~2년 사이 각 나라들의 정책이 대폭 완화되고 있는데, 이에 근거를 제공한 대표적인 연구들은 다음과 같다.
- 미페프리스톤을 병원에서 먹고 미소프로스톨을 받아가서 집에서 먹도록 하는 방법을 둘 다 병원에서 먹도록 하는 방법과 비교해도 동등하게 안전하다.14)
- 원격 의료로약을 받아 복용하는 것은 대면진료와 비슷한 수준으로 안전하고 효과적이다.15)
- 미페프리스톤을 먹은 후 미소프로스톨을 투약할 때, 질강내 투여보다 설하 투여를 함으로써 패혈증과 합병증 발생률이 줄었다.16)
- 13주 이내에서는 의사에 의해 처방받는 것과 숙련된 조산사나 간호사에게 처방받는 것은 그 결과가 비슷했다.17)
이제 대표적인 몇 개국의 도입과정과 사용실태를 비교해보자.
① 미국
미국에서는 2000년 9월 FDA가 시판을 승인하였다. 약의 효과와 안전성 그리고 수술적 처치를 피할 수 있다는 장점 때문에 기존의 인공임신 중절수술을 대치할 수 있는 치료법으로 여성단체들과 앨 고어 민주당 대통령 후보 등 프로 초이스로부터는 환영을 받았으나, 프로라이프와 조지 부시 공화당 후보는 즉각 반대 의사를 표명해 미국 대통령 선거의 주요 이슈로까지 등장하게 된다.
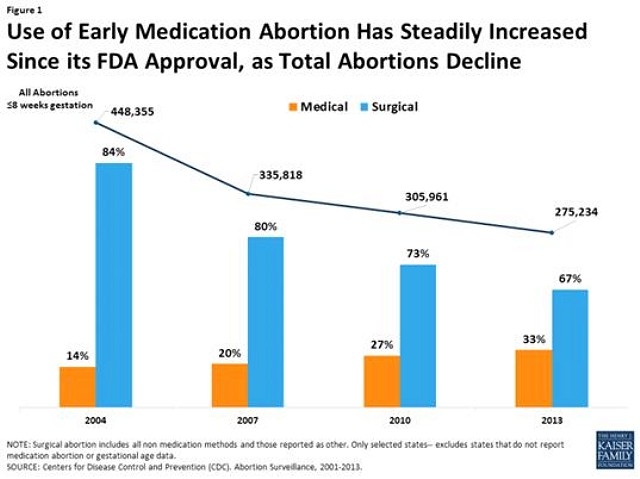
현재 미페프렉스는 약물유산에 대한 특수교육을 이수하여 인증을 받은 의사의 처방이 있어야 구입할 수 있고, 병원 내에서만 판매된다. 많은 프로라이프 단체들이 시장 철수를 지속적으로 요구하며 로비를 하고 있지만, 약물적 임신중절의 비중은 꾸준히 늘어나 2007년 임신중절의 20%, 2013년 임신중절의 33%가 약물적 방법으로 이루어졌다.18)
위와 같은 사용 확대와 그로 인한 안전성 데이터들의 축적으로, 2000년 이 약이 FDA(식약처)에 도입되고 16년 만에 복약설명서가 대대적으로 개정되었다. 그 내용에는 임신 7주 이내에서 10주 이내까지로 그 적용 기간을 확대했고, 600mg에서 200mg으로 요구용량이 줄어들었으며(더 낮은 용량으로도 충분히 유산유도가 된다는 사실은 굳이 고용량 약을 먹지 않아도 합병증 유병률을 더 줄이고 비용도 절감할 수 있게 되었다는 것이다), 약을 병원에서 먹은 후 집에서 출혈을 유도하도록 해도 안전하다는 것이 추가되었다.
2017년 10월에는 인증의로부터만 처방을 받아야 하고, 의사가 처방전을 발급받으려면 제약회사에 여성의 개인정보에 대한 서류를 제출하야 하며, 약을 받기 전에 ‘투약동의서’를 받는 일련의 규제과정이 약물유산에 대한 접근성을 낮추고 비용과 시간장벽을 높이기 때문에 시민권에 위배된다는 소송이 제기된 상태이다. 이 소송은 시민단체 미국시민자유연합(American Civil Liberties Union, ACLU)를 필두로 미국산부인과학회(American College of Gynecologists and Obstetricians, ACOG)까지도 참여하고 있다.
미국은 주에 따라 법이 다르기 때문에 일부 보수적인 주에서는 숙려기간의 의무화, 개정되기 전 FDA 복약지도서를 적용해 7주 이내까지로 제한, 상담의무화, 병원시설규정을 까다롭게 하는 등의 규제들이 존재한다. 이러한 것은 헌법적으로 보장된 낙태권을 제한하는 결과를 낳고 있다. 한 연구에 따르면 미국 내 여성의 39%가 인공유산을 시행하는 클리닉이 아예 없는 지역에 살고 있다.(19개 주에는 주내 단 한군데씩 밖에 없다.)19)
그런 상황으로 인해 현재 미국 내의 약물유산 관련 논의는 원격의료와 의무기록 전산화 등을 이용해서 오지의 여성들이 좀 더 쉽게 접근할 수 있게 유산유도약 자판기를 설치하는 것을 고안하는 데까지 진행되었다. 2015년 아이오와를 시작으로 알래스카, 미네소타, 메인 주에서 원격의료 프로그램을 시작하고 있다. 원격의료로 임신주수에 대한 평가, 약물을 사용하면 안 되는 금기사항, 병력에 대한 문진을 한 후 약을 처방하고 복약지도를 한 후, 지역약국이나 우편을 통해 약을 전달받는 방식은, 의사를 대면하여 약을 받는 방식과 비교하였을 때 비슷한 정도로 안전하고 효과적이었으며, 이를 선택한 여성들의 만족도도 높았다.20)
② 이탈리아
모든 약이 그렇지만, 초기에는 엄격한 안전성 규제를 가질 수밖에 없다. 가톨릭 국가이고 바티칸의 영향을 받는 이탈리아의 예를 보자.21) 이탈리아는 다른 유럽 국가들에 비해 가톨릭의 영향으로 도입이 늦어져 2010년부터 이 약이 승인되었는데, 임신 50일 이내에서만 가능하고, 미페프리스톤과 미소프로스톨을 먹는 3일간 병원에 입원해야 한다는 조건이었다. 이탈리아의 긴 예약 대기시간을 고려했을 때, 보통 임신을 확인하게 되는 것이 30일~40일 사이이므로, 임신 50일 이내에 시술을 받는다는 것은 불가능에 가깝다. 3일간의 입원을 필수적으로 요구하는 것도 입원실이 있는 병원급 이상의 시설과 설비를 요구하는 것이다. 수술유산이 하루 만에 끝나고 입원 없이 외래에서 진행되는 것을 생각해 보면 오히려 진입장벽이 더 높았다. 게다가 가톨릭 국가라 전체 산부인과 의사의 70%가 인공임신중절을 시행하지 않고 있다.22)
이 때문에 2017년까지 이탈리아의 약물유산 비율은 지역별로 5~15%에 그치는 정도였다. 이러한 상황에 대한 여성운동의 문제제기와 미페프리스톤을 병원에서 먹고 미소프로스톨을 받아 가서 집에서 먹도록 하는 방법 둘 다 병원에서 먹도록 하는 방법과 동등하게 안전하다는 연구결과23)들을 바탕으로 2017년 4월 Lazio 지역 보건국에서는 병원급이 아닌 의원(clinic)과 가족계획전담기관에서 약을 배포할 수 있도록 하는 시범사업을 시행하기로 했다.
③ 캐나다
캐나다는 OECD 국가들에 비해 비교적 늦은 2015년 8월 이 약이 승인되었다. 처음 도입될 때의 조건은 임신 7주 이내에만 가능하고 초음파 검사가 의무사항이었다. 일정 교육을 이수한 의사만 처방이 가능하다는 조건 때문에 의료진 등록 작업과 의료기관 선정 작업을 거쳐 2017년 1월부터 시중에 판매되기 시작했는데, 이후 파격적이고 유연하게 진행되었다. 즉 2017년 8월부터 알버타, 온타리오, 퀘벡 주에서부터 무상공급이 시작되었고, 11월부터는 9주 이내로 그 허용 주 수가 늘어났고, 약국에서 약을 살 수 있게 되었다.
④ Women on Waves, Women on Web
네덜란드의 여성액티비스트 단체인 ‘Womens on waves(파도 위의 여성들)’은 아일랜드, 폴란드, 포르투갈 등 인공유산이 불법인 나라들을 찾아다니며 여성들을 싣고 공해상으로 나가 미페프리스톤을 제공하여 약물유산을 시행해준다. 공해상에서는 그 선박이 등록된 나라의 법을 적용받는 다는 것에 착안한 것이다. 네덜란드에서는 1984년 이후로 21주 이내의 모든 인공유산과 24주 이내의 의학적 필요가 있는 경우에 인공유산이 합법이다. 이들의 선박은 유산유도약을 제공하는 것도 있지만, 여성의 건강과 낙태권에 대한 논란을 일으키고 약물유산에 대한 관심을 환기시키는 것을 목적으로 하는데, 2004년 포르투갈에서는 군함 두 대가 본디엡 호의 입항을 저지해 충돌을 빚었다. 이 사건을 계기로 포르투갈에서는 논쟁이 촉발됐다. 이는 이듬해 사회당의 선거 승리로 이어졌고, 사회당 정권은 2017년 4월 국민투표를 통해 여성에게 임신중지권을 부여했다.24) 2014년에는 아일랜드에 활동가가 기차로 유산유도약을 배송하는 퍼포먼스를, 2016년에는 폴란드와 아일랜드에 유산유도약을 실은 드론을 보내기도 하였다.
이들은 2006년부터 Women on Web이라는 자매단체를 운영하고 있다. 인공유산이 불법인 나라에 거주하는 경우, 10주 미만의 임신인 경우, 그리고 심각한 질환을 앓고 있지 않은 경우에는 인터넷을 통해 문진표를 작성하여 제출하면 네덜란드 기반의 산부인과 의사가 그 내용을 검토하고 미페프리스톤과 미소프로스톨을 처방한다. 그리고 일정한 금액의 기부금을 내면 우편으로 약물을 배송한다. 이후 메일을 통한 상담과 경과에 대한 추적관찰까지 진행하고 있다. 2017년에만 17개의 언어로 12만 건의 상담을 처리했다.
이들의 역할은 단순히 약을 배송하는 것에 그치지 않는다. 10여년 간 축적된 데이터를 가지고 약물유산의 안전성과 원격의료로 유산유도약을 제공하는 것의 안전성, 효과성을 증명하는 논문들을 발표함으로써, 이 데이터를 기반으로 각국의 정책을 바꾸는데 기여한다. 2010년~2012년간 아일랜드에서 이 서비스를 이용한 1000명의 여성의 데이터는 94.7%의 임신중지 성공률과 0%의 사망률을 보였는데, 낙태법이 제한적인 나라에서의 원격의료도 다른 합법화된 나라의 외래기반 진료와 비슷한 수준으로 안전하고 효과적이라는 것을 보여주었다.25)
2017년 Lancet 지에 WHO와 Guttmacher 연구소가 함께 작성한 논문이 실렸는데, 이 논문은 2010~2014년의 전 세계의 인공유산 현황을 기존의 ‘안전(safe) / 위험한(unsafe)’ 유산 구분에서 ‘안전(safe )/ 덜 안전(less safe) / 가장 안전하지 못한(least safe)’ 유산으로 재분류하였다. WHO 가이드라인에 있는 방법들을 주수에 맞게 숙련된 보건의료인에 의해 받는 경우가 ‘안전’, 이를 완전히 다 만족하지 못하는 경우가 ‘덜 안전’(숙련된 의료인에 의해 받지만 구식의 방법인 큐렛 소파술을 받는다거나, 미소프로스톨을 복용하지만 보건의료인에게서 설명을 듣지 않고 암거래로 정확한 용량을 복용하지 못하는 경우), 그리고 숙련되지 않은 사람에게서 독극물이나 이물질을 넣는 등의 위험한 방식으로 받는 경우를 ‘가장 안전하지 못한’으로 구분했다. 이들은 WOW의 원격의료서비스를 ‘안전’으로 분류하였다.26)
3) 제3세계, 낙태법이 엄격한 나라에서 오히려 가능성이 확대되다
먼저 똑같은 약이지만 각 나라의 낙태법이나 의료법, 의료시스템, 약의 공식적 도입여부에 따라 다르게 사용되고 있음이 지적되어야 할 필요가 있다. 지금까지 본 것처럼 인공유산이 합법인 나라에도 제약요인이 존재한다. 예를 들어 합법인 나라에서 유산유도약이 엄격한 규제 하에 공급·배포되고, 규정을 어길 경우 처벌조항이 있는 나라들도 있다. 뿐만 아니라 제약회사가 수입하지 않거나, 윤리적 딜레마나 평판이나 명망 때문에 시술이나 약 제공을 꺼려하는 의사들이 많고, 병원 내에서만 써야하므로 입원을 요구한다던지, 병원 외에서 시행되는 약물유산을 범죄로 처벌한다던지, 최신 지식이 아닌 고식적인 용법으로 사용하게 한다거나, 프로라이프 진영이나 미디어에서 의도적으로 잘못된 정보를 전파하기도 하는 등의 다양한 제약요인 들이 있다. 그래서 아이러니하게도, 더 엄격한 낙태죄를 가지고 있는 나라에서 여성들이 은밀하게 이 약에 대한 통제권을 더 가지는 경우가 있다.
정부가 낙태죄와 행정정책들로 인공유산에의 접근성을 낮추고 여성의 건강권을 외면하는 동안 세계의 여성주의 활동가와 건강권 활동가들은 스스로 핫라인과 네트워크를 만들어왔다. Women on the Web(네덜란드 기반), Safe2Choose, Women Help Women, Gynuity, Tabbot Foundation(호주 기반) 등의 국제 NGO들은 원격의료를 통한 면담과 우편으로 약물발송 활동들을 해왔다. 이외에도 세계의 20여 개 이상의 풀뿌리여성주의단체들은 본인이 거주하는 지역에서 가용한 자원들에 대한 정보 그리고 임신중절과 관련된 정보와 상담을 제공하는 핫라인 역할을 하고 있다.27) 이들은 성과 재생산권과 관련된 그 외의 이슈들, 예를 들면 피임, 건강한 계획임신, 산후출혈, 입양, 유산 후의 관리 등에 대한 정보제공 역할도 동시에 담당한다. 약을 제공하는 것은 고식적이고 위험한 방법을 피할 수 있게 해서 여성의 생명을 살린다. 브라질에서는 1980년대 이후 미소프로스톨 판매량과 이를 이용한 자가유산이 늘어나면서 모성 사망률이 줄어들었다.28) 이들의 활동은 여기에 머무르지 않고 인식을 개선시키고 결국 제도를 바꿨다.
공중보건 측면에서 인공유산 핫라인과 지구적 연대의 긍정적인 역할을 평가하는 논문들도 세계 곳곳에서 발간되고 있다.29)30) 이 단체들은 여러 전략을 구사한다. 앞서 소개한 배와 드론, 원격의료와 같은 창발적인 아이디어로 법의 경계를 넘나들 뿐 아니라, 시민불복종 운동으로 악법에 저항하기도 한다. 2016년 아일랜드에서는 미프진을 소지한 여성이 검찰에 체포되자 3명의 여성이 경찰에 자진 출두해 본인이 약을 구하는데 조력했다고 나섰고, 이어 200여명이 넘는 시민이 본인이 아일랜드 여성이 약을 구하는데 조력했고 앞으로도 조력하겠다는 성명을 냈다.31) 우리나라를 비롯하여 세계 각지에서 개개인 여성들이 본인의 경험을 공유하고 터부를 깨며, ‘유산을 한 나는 죄인이 아니다’라고 저항하는 말하기 작업도 이어지고 있다.
유산유도약은 보건의료체계와 의사-환자 관계, 인공유산과 관련된 낙인의 측면 모두에서 전복적 균열을 내기 시작했다. 이 경우 의료진이 인공유산 시술 과정의 주요 행위자가 아니라, 여성이 스스로 자신의 임신을 중단하는 주체가 된다. 보건의료인의 역할은 ‘시술을 하는 주체인 의사’에서 ‘약을 건네주는 의료인’으로, 관찰하고 모니터링하고 위험이 있을 시에만 개입하는 조력자로 변화했다. 그리고 이 의료인은 의사일 필요가 없다. 간호사일 수도 조산사일 수도 있다. WHO에서도 인공유산과 관련된 보건의료서비스에서 탈중앙화와 분권화가 필요하며 훈련된 활동가, 조산사, 간호사, 약사들의 역할분담을 강조하고 있다.32)
4. 맺으며: 한국적 맥락에서 생각할 지점
우리나라는 미페프리스톤의 사용여부 검토나 도입 논의가 한 번도 진지하게 고려된 적이 없을 뿐 아니라, 관련 법 상에서도 모자보건법에 ‘인공임신중절 수술의 허용한계’라는 조항으로 수술유산만이 언급되고 있다. 물론 새로운 의료기술의 도입에 대한 사회적 수용성은 항상 고려되어야 하겠지만, 의학적 안정성이 충분히 보장되었고, 많은 국가에서 상용화되어 있으며, 낙태죄폐지 논의가 전 영역에서 시작되고 있는 현재는 도입에 대한 논의를 시작하기에 더없이 좋은 시점으로 보인다.
세계화·정보화 시대에 여성들은 이미 실시간으로 정보를 얻었고, 그에 따른 수요가 발생하고 있다. Women on wave가 한국어 서비스를 제공하기 시작한 2015년 이후 3년간 4000여 건의 상담을 진행했고, 이 중 700여 명의 여성이 약을 제공받았다. 현재 불법 인터넷 거래나 브로커도 등장한 상황이다. 따라서 문제는 불법 유통되는 것들 중 가짜 약이나 용량을 복약지침만큼 사용하지 않을 가능성, 복약지도와 사전상담, 유산 후 관리에 대한 안내 없이 약만 배송하는 행태, 초음파로 자궁내임신이 맞는지 확인하는 과정 없이 진행되는 경우 자궁외임신의 위험성 등이 도사리고 있다는 것이다. 이러한 것들은 단지 홈페이지 노출 폐쇄나 거래 단속과 같은 눈가림으로 해결할 수 있는 문제가 아니다. 외국의 논의들은 오랜 역사를 가져왔던 것이기 때문에 그것을 그대로 우리나라의 상황에 적용하여 지금 바로 규제 없이 도입하라고 하는 것은 위험의 소지가 있을 수 있다. 그러나 적어도 건강보험의 적용의 문제, 식약처의 관리, 주 수 제한, 병원에서 의사 처방 등의 방식으로 도입을 시작한다면 충분히 안전하고, 적절한 의료서비스 선택지를 늘이는 것이 될 수 있다.
1) 현재도 약물유산은 가능하지만 그 비중이 높지 않다
앞서 언급했던 WHO 임상지침에 따르면, 미페프리스톤을 구할 수 있는 경우에는 물론 미페프리스톤+미소프로스톨을 순차적으로 먹는 방법이 최우선으로 권고되지만, 미소프로스톨만 순차적으로 복용하는 용법만으로도 유산이 유도된다. 미소프로스톨은 위염약으로 개발되었다가 자궁수축이라는 부작용(?)을 발견하고, 그 사용 용법이 유도 분만시 진통 유도, 산후 출혈 치료, 자연유산 이후의 처치, 인공유산 유도 등으로 확대되어 산과 분야에서 널리 이용되게 된 약이다. 하지만 대부분의 나라에서 위염과 위궤양으로만 식약처 적응증을 얻었기 때문에, 대부분의 산과 환경에서 사용될 때는 적응증외사용 (off-label), 비급여로 사용하고 있다. 가이드라인대로 용량만 잘 적용한다면 이 방법도 85%에 성공률이 달하기 때문에33) 미페프리스톤이 도입되지 않은 나라들에서는 널리 이용되는 방법이지만, 낙태죄라는 금기 때문에 우리나라에서는 이 약물의 유통과 사용 역시 부정적으로 다뤄지고 있다.
합법적 인공유산을 경우를 생각해보자. 성폭력이나 임신 유지가 모체의 건강을 해칠 위험성이 있는 경우 등 합법적으로 인공유산을 받을 권리가 있는 환자의 경우 약물적 방법을 선택할 지, 수술적 방법을 선택할지 결정할 권리가 있어야 하지만 보통 그러한 선택지는 잘 주어지지 않는다. 합법적 인공유산은 건강보험의 적용을 받는데, 현행 건강보험 수가에는 ‘인공임신 중절수술’만 있지 약물적 인공임신은 그 항목 자체가 없고, 적응증외사용인 경우에는 사용한 약물의 약값을 건강보험심사평가원에 청구할 수도 없기 때문에, 병원입장에서는 수술적 방법을 선택할 수밖에 없다.
모자보건법에 명시되지 않은 사유로 택하는 ‘불법’ 인공유산을 생각해보자. 이 역시 선택지는 여간해서 주어지지 않는다. 성공률이 85%이기 때문에 약을 받아 가더라도 100명 중 15명은 추가적인 시술이 필요할 수 있고, 완전유산이 되었는지 확인하기 위해 병원을 재방문하는 것이 필수적이다. 불법으로 시술하는 입장에서는 위험부담을 무릅쓸 수 없기 때문에 비용을 올려 받게 된다. 100만 원 정도의 비용에 미소프로스톨을 제공하고, 약물적으로 성공하지 못하는 경우에는 수술까지 보장해주는 형태로 암거래가 진행되고 있다.34)
무엇보다 문제는, 이러한 사례가 일부 행태인지 만연한 건지도, 약물유산과 수술유산을 어느 정도 비율로 시행하고 있는지, 이들이 제대로 된 지침과 가이드라인으로 시술하고 있는지, 약물부작용은 어느 정도이고 대처는 어떻게 해야 하는지, 약물 사 용방법에 대해 의과대학이나 학회에서 제대로 숙지시키고 있는지 등의 실태조사가 된 적이 한 번도 없다는 것이다. 따라서 단순히 약물의 도입만이 궁극적 해결책이 될 수 없다. 있는 약물도 제대로 못 쓰고 있는 데는 낙태죄라는 낙인과 금기가 작용하고 있기 때문이다. 낙인은 편견을 조장하고 거짓 정보를 믿게 만든다. 낙인은 입법자들이 좀 더 인공유산을 부정적으로 생각하고, 과학에 기반하지 않고 종교나 신념에 기반하여 정책을 만들도록 하기 때문이다. 따라서 궁극적으로 유산유도약 도입 논의는 낙태죄폐지 논의와 나란히 가야한다.
2) 약이 도입되기까지는 힘겨울 것이다, 그러나 일단 도입되면 그 역할은 급속히 커질 것이다
우리는 응급피임약의 도입역사에서 미래를 엿볼 수 있을 것이다. 2001년 응급피임약 노레보 수입을 앞두고 식약청의 수입 의견 조회에서 대한의사협회 및 대한산부인과학회는 반대 의견을 나타냈다. ‘피임 교육이 충분히 돼 있지 않은 단계에서 이 약이 모든 성생활의 문제점을 해결해줄 수 있다고 잘못 인식돼 성교 문란 등의 사회 문제를 일으킬 수 있다’, ‘초고용량 호르몬제 오남용에 따른 부작용이 심할 것이다’ 등을 그 이유로 들었다. 이는 의학적인 사유라기보다는 사회적 사유이며, 응급피임약이 도입되었을 때 인공유산 수술 감소라는 경제적 동기를 무시할 수 없는 결정으로 읽힌다. 유산유도약 논의를 둘러싼 광경은 이때의 데자뷔를 보는 듯하다. ‘낙태약이 위험하다’는 일부 의사들의 주장은 과학에 기반하지도(그래서 이 글의 각주가 이렇게 길어졌다), 경험에 기반하지도(우리나라에서는 미페프리스톤을 써 본 의사가 없다), 의료윤리에 기반하지도(미국, 영국, 캐나다 등 수많은 나라의 산부인과학회가 미페프리스톤의 접근성 확대를 주장했다)않은 선입견에 불과하다.
도입 논의가 시작되는 이때, 정부로서는 어떤 선례를 받아들여 어떤 입장을 취할지가 귀추가 주목될 것이고, 이 과정에서 여성운동과 보건의료운동의 역할도 중요하다. 약과 정보를 여성의 손에 쥐어주기까지, 고려해야 하는 것이 한두 가지가 아니다. 자가유산이라고 완전히 자율적인 장점만 있는 것도 아니고, 합법화되어 보건의료시스템 내에서 사용되는 방향도 소기의 제약이 붙을 것이다. 환영과 저항, 규제완화 주장과 규제강화 주장이 혼재할 것이다. 우리가 유념해야 할 것은 이것이다. 지난 30년간 역사가 어떤 방향으로 가고 있는지를 봐야 한다는 것이다. 풀뿌리부터 국제NGO까지 연대는 커지고 있고 인공유산을 하다 죽는 여성은 점점 줄고 있고, 점점 더 많은 여성들이 약과 정보를 손에 쥐게 되는 그 모든 역사·사회적 과정을 말이다.
참고 사이트
www.plannedparenthood.org
https://www.womenonweb.org/ko
https://en.wikipedia.org/
https://www.kff.org/womens-health-policy/fact-sheet/medication-abortion
http://gynuity.org/resources/info/list-of-mifepristone-approvals/
각주
1) 의학적으로 ‘유산(abortion)’은 20주 이전에 임신이 종결되는 상황을 말한다. 약물이나 시술, 수술로 인공적으로 유산을 유도하는 것을 ‘인공유산(artificial abortion, induced abortion)’이라 하고, 자연적으로 일어난 유산을 ‘자연유산(natural abortion, spontaneous abortion)’이라고 한다. 이 글에서는 ‘태아를 떨어뜨린다’는 부정적인 의미의 낙태라는 표현 대신, 형법상의 낙태죄는 ‘낙태죄’로, 의료적 개입으로 시행되는 유산은 ‘인공유산’으로 표현하였다.
2) https://www.plannedparenthood.org/learn/abortion/the-abortion-pill
3) Mifepristone U.S. Postmarketing Adverse Events Summary through 04/30/2011the original on 2012-01-18. Retrieved
4) 본문에서 임신 00주 로 표기한 부분은 산과적 계산을 기준으로 하며, 마지막 월경을 시작한 날로부터 날짜를 계산한다. 즉 임신 10주라 한다면, 마지막 월경 시작일로부터 70일을 뜻하며, 수정일로부터 약 8주이다.
5) “Safe Abortion: Technical and Policy Guidance for Health Systems,” Reproductive Health Matters 20, no. 39 (July 9, 2012): 205–7, doi:10.1016/S0968-8080(12)39623-7.
6) Kate Grindlay, Kathleen Lane, and Daniel Grossman, “Women’s and Providers’ Experiences with Medical Abortion Provided Through Telemedicine: a Qualitative Study,” Women’s Health Issues 23, no. 2 (March 2013): e117–22, doi:10.1016/j.whi.2012.12.002
7) S Marie Harvey et al., “Knowledge and Perceptions of Medical Abortion Among Potential Users,” Family Planning Perspectives 27, no. 5 (September 1995): 203, doi:10.2307/2136276.
8) Ushma D Upadhyay et al., “Incidence of Emergency Department Visits and Complications After Abortion,” Obstetrics & Gynecology 125, no. 1 (January 2015): 175–83, doi:10.1097/AOG.0000000000000603.
9) Elizabeth G Raymond et al., “Mortality of Induced Abortion, Other Outpatient Surgical Procedures and Common Activities in the United States,” Contraception 90, no. 5 (November 1, 2014): 476–79, doi:10.1016/j.contraception.2014.07.012.
10) Cleland K, Smith N. Aligning mifepristone regulation with evidence: driving policy change using 15 years of excellent safe- ty data. Contraception 2015;92:179-81.
11) 211 900 interruptions volontaires de grossesse en 2016 (211,900 voluntary terminations of pregnancies in 2016)Paris: DREES (Direction de la Recherche, des Études, de l’Évaluation et des Statistiques), Ministère de la Santé (Ministry of Health), France
12) http://gynuity.org/resources/info/list-of-mifepristone-approvals/
13) https://en.wikipedia.org/wiki/Medical_abortion
14) Thoai D Ngo et al., “Comparative Effectiveness, Safety and Acceptability of Medical Abortion at Home and in a Clinic: a Systematic Review,” Bulletin of the World Health Organization 89, no. 5 (March 4, 2011): 360–70, doi:10.2471/BLT.10.084046.
15) Abigail R A Aiken et al., “Self Reported Outcomes and Adverse Events After Medical Abortion Through Online Telemedicine: Population Based Study in the Republic of Ireland and Northern Ireland,” Bmj, May 16, 2017, j2011–18, doi:10.1136/bmj.j2011.
16) Melissa J Chen and Mitchell D Creinin, “Mifepristone with Buccal Misoprostol for Medical Abortion,” Obstetrics & Gynecology 126, no. 1 (July 2015): 12–21, doi:10.1097/AOG.0000000000000897.
17) Sharmani Barnard et al., “Doctors or Mid-Level Providers for Abortion,”ed. Cochrane Fertility Regulation Group, Cochrane Database of Systematic Reviews 76, no. 5 (July 27, 2015): 550, doi:10.1002/14651858.CD011242.pub2.
18) Center for Disease control and prevention(CDC). Abortion surveillance, 2001-2013
19) Rachel K Jones and Jenna Jerman, “Abortion Incidence and Service Availability in the United States, 2014,” Perspectives on Sexual and Reproductive Health 49, no. 1 (January 17, 2017): 17–27, doi:10.1363/psrh.12015.
20) Daniel Grossman et al., “Effectiveness and Acceptability of Medical Abortion Provided Through Telemedicine,” Obstetrics & Gynecology 118, no. 2 (August 2011): 296–303, doi:10.1097/AOG.0b013e318224d110.
21) www.thelocal.it/20170405/for-the-first-time-italians-will-be-able-to-get-abortion-pills-in-clinics
22) www.thelocal.it/20160411/women-in-italy-face-susbstantial-difficulty-in-accessing-safe-abortion
23) Thoai D Ngo et al., “Comparative Effectiveness, Safety and Acceptability of Medical Abortion at Home and in a Clinic: a Systematic Review,” Bulletin of the World Health Organization 89, no. 5 (March 4, 2011): 360–70, doi:10.2471/BLT.10.084046.
24) 2007년 11월 16일 자 <한겨레> ”낙태선박’ 운영하는 네덜란드 의사 레베카 곰퍼르츠’
25) Abigail R A Aiken et al., “Self Reported Outcomes and Adverse Events After Medical Abortion Through Online Telemedicine: Population Based Study in the Republic of Ireland and Northern Ireland,” Bmj, May 16, 2017, j2011–18, doi:10.1136/bmj.j2011.
26) Bela Ganatra et al., “Global, Regional, and Subregional Classification of Abortions by Safety, 2010–14: Estimates From a Bayesian Hierarchical Model,” The Lancet 390, no. 10110 (November 2017): 2372–81, doi:10.1016/S0140-6736(17)31794-4
27) International Campaign for Women’s Right to Safe abortion. Safe abortion information helplines. http://www.safeabortionwomensright.org/safe-abortion-3/safe-abortion-information-hotlines/
28) S Singh and I Maddow-Zimet, “Facility-Based Treatment for Medical Complications Resulting From Unsafe Pregnancy Termination in the Developing World, 2012: a Review of Evidence From 26 Countries,” BJOG: an International Journal of Obstetrics & Gynaecology 123, no. 9 (August 19, 2015): 1489–98, doi:10.1111/1471-0528.13552.
29) C Gerdts, I Hudaya, and E Belusa, “Mobile Health Innovations for Improved Access to Safe Abortion in Indonesia,” Contraception 90, no. 3 (September 2014): 299, doi:10.1016/j.contraception.2014.05.027.
30) Raquel Irene Drovetta, “Safe Abortion Information Hotlines: an Effective Strategy for Increasing Women’s Access to Safe Abortions in Latin America,” Reproductive Health Matters 23, no. 45 (July 27, 2015): 47–57, doi:10.1016/j.rhm.2015.06.004.
31) The Guardian. Abortion activist: ‘I’ll still help northern Irish women buy pill’’. https://www.theguardian.com/uk-news/2016/apr/05/abortion-activist-gorettihorgan-i-will-still-help-northern-irish-women-buy-pills 2016.
32) World Health Organization. Health worker roles in providing safe abortion care and post-abortion contraception. Geneva: World Health Organization; 2015.
33) Helena von Hertzen et al., “Efficacy of Two Intervals and Two Routes of Administration of Misoprostol for Termination of Early Pregnancy: a Randomised Controlled Equivalence Trial.,” Lancet (London, England)369, no. 9577 (June 9, 2007): 1938–46, doi:10.1016/S0140-6736(07)60914-3.
34) 2016년 3월 26일 자 <데일리팜> ”100만원 낙태약’, 알고보니 ’200원짜리’ 위장약’
윤정원(건강과대안 운영위원, 산부인과 전문의) / 의료와사회 2017년 겨울호